Les experts BSPP — Pathologie des plus complexes, la dissection aortique est peu fréquente, mais elle est aussi redoutable pour la victime que pour le secouriste. Découvrez pourquoi…
Tous les chefs d’agrès sur engin, tous les médecins sur ambulance de réanimation (AR) ou en coordination, tous les opérateurs de la coordination médicale en témoignent. Quand on diagnostique une dissection aortique, on s’en souvient toute sa vie. On s’auto-congratule, à juste titre, d’avoir un super instinct pour y avoir pensé. Quand on loupe une dissection aortique, on s’en souvient aussi toute sa vie. Car les suites sont souvent brutales et dramatiques.
Pourquoi la dissection aortique est si marquante en préhospitalier ? L’équation est simple :

Épidémiologie
La dissection aortique reste une maladie peu fréquente (< 2% des urgences cardiovasculaires préhospitalières), mais probablement sous-estimée car difficile à diagnostiquer. Elle est estimée à environ 10 cas pour 100 000 personnes.
Les facteurs de risques de dissection aortique sont les mêmes que les facteurs de risques cardio-vasculaires : hypertension artérielle, diabète, dyslipidémie, tabagisme, hérédité coronarienne, sexe masculin. Il existe d’autres facteurs de risques, notamment les facteurs qui modifient et fragilisent au long cours la structure de l’aorte comme la préexistence d’un anévrisme de l’aorte, les maladies de la valve aortique, les maladies inflammatoires chroniques des artères, ou encore une maladie du tissu conjonctif des artères comme le syndrome de Marfan.
Physiopathologie :
L’aorte est le vaisseau principal du corps humain. Elle part du cœur et donne naissance à plusieurs vaisseaux amenant l’oxygène à chaque partie du corps. Comme tous les vaisseaux, la paroi de l’aorte est composée de trois couches (interne, moyenne et extérieure).

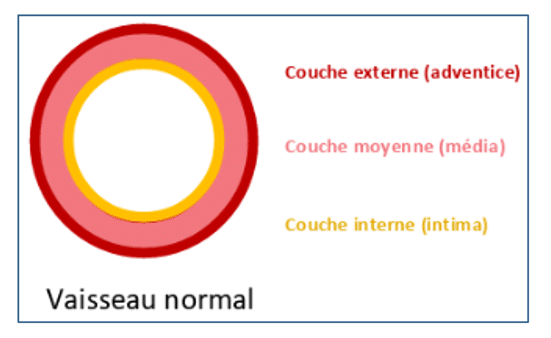
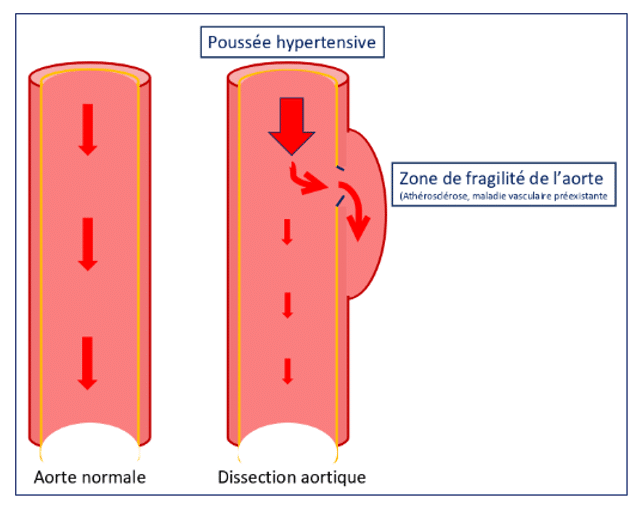
Lorsque la couche interne de l’aorte se rompt sur une zone de fragilité (liée à l’athérosclérose ou à des maladies vasculaires préexistantes), le sang pénètre entre les couches internes et moyennes. Il provoque ainsi une déchirure due à la pression sanguine (souvent associée à une forte poussée hypertensive). Cette déchirure s’appelle la dissection aortique.
On distingue deux types de dissections en fonction de la localisation :
- Les dissections de la partie ascendante de l’aorte (engageant le pronostic vital) ;
- Les dissections de la partie descendante de l’aorte.
En fonction de la localisation de la dissection et des vaisseaux touchés, les symptômes peuvent être différents, et c’est cela qui rend le diagnostic difficile à poser.
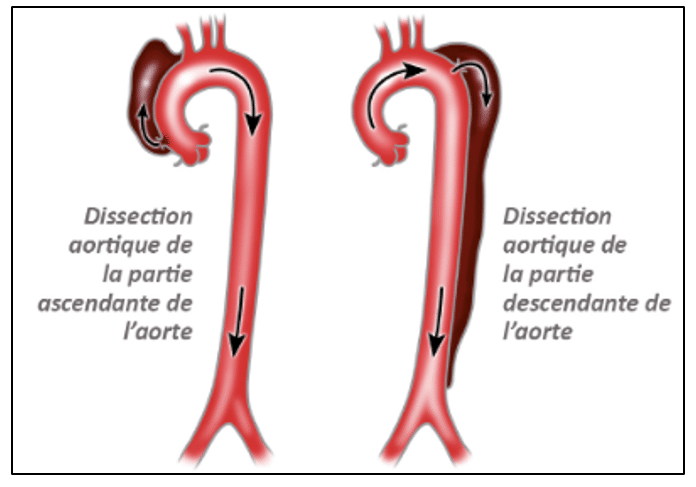
Tableau clinique
En médecine, et surtout avec la dissection aortique, il n’existe pas de tableau clinique « parfait », où la présentation est typique. Seul un faisceau d’arguments amène le médecin à suspecter une dissection aortique.
Comme dans beaucoup de diagnostics, le médecin pèse le pour et le contre en faveur d’une dissection aortique lors d’un bilan à la coordination ou sur ambulance de réanimation. Il prend alors une décision diagnostique et thérapeutique.
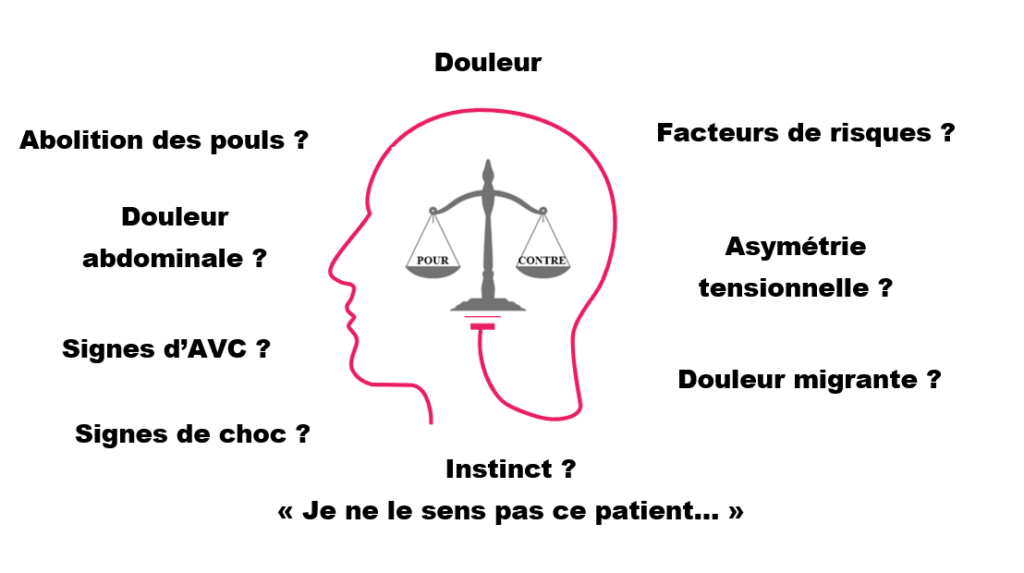
Plusieurs signes sont plus fréquemment observés.
- Une douleur thoracique violente et brutale, pouvant se déplacer vers les régions abdominales et dorso-lombaires, à type de déchirure ou de coup de poignard.
- Malaise avec ou sans perte de connaissance, sensation de mort imminente.
- Signes de mauvaise tolérance circulatoire : hypotension artérielle, tachycardie, sueurs, pâleur, marbrures, temps de recoloration > 3s.
- Signes de mauvaise tolérance respiratoire : signes de lutte respiratoire, désaturation, polypnée.
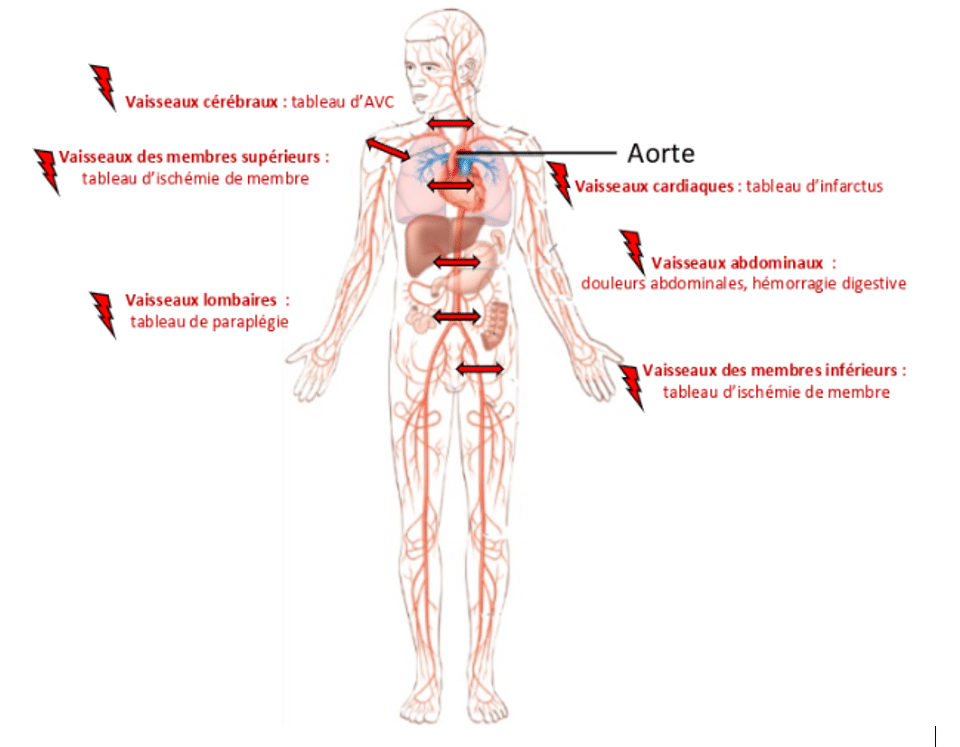
Si la dissection s’étend aux autres vaisseaux, le patient peut présenter des symptômes multiples en fonction des artères et des territoires touchés.
Il peut présenter par exemple, une asymétrie tensionnelle entre les deux bras ou bien une diminution voire une abolition d’au moins un pouls périphérique (radial ou pédieux).
Si la dissection touche les vaisseaux de la tête, les signes neurologiques d’AVC, céphalées et troubles de la conscience, pourront aller jusqu’au coma.
S’il s’agit des vaisseaux des membres, les signes d’ischémie d’un membre (membre froid, moins coloré et sans pouls) seront un facteur d’inquiétude.
Dans le cas des vaisseaux du cœur, le tableau d’infarctus avec signes à l’ECG, dans celui des vaisseaux lombaires, le tableau de paraplégie des deux membres inférieurs et pour les vaisseaux abdominaux, douleurs abdominales intenses, troubles du transit, hémorragie abdominale extériorisée seront autant de critères.
Une dissection aortique peut aussi être responsable d’un arrêt cardiorespiratoire d’emblée.
Diagnostic
Le diagnostic est radiologique, c’est-à-dire que seule une imagerie peut poser spécifiquement le diagnostic de dissection aortique. Cette imagerie spécifique est un scanner de l’aorte.

Sur ambulance de réanimation, on peut suspecter une dissection sur les éléments cliniques, et également sur l’échographie faite au lit du patient sur intervention. On recherche essentiellement un épanchement péricardique, c’est-à-dire du liquide dans le péricarde (enveloppe contenant le cœur et qui est normalement vide).
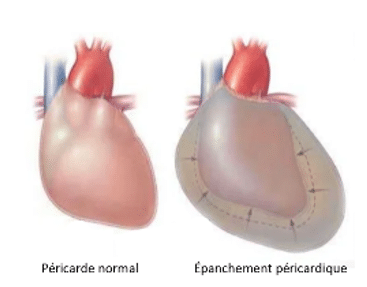
En cas de dissection de l’aorte ascendante, cette enveloppe se remplit de sang, et est visible à l’échographie. C’est un signe qui indique que le cœur est en train de souffrir et qu’il a du mal à se contracter. C’est pour cette raison que les équipes doivent aller vite au scanner afin de poser le diagnostic et situer la dissection.
Parfois, quand la suspicion est forte et que le patient est trop instable pour tenir sur une table de scanner, on l’emmène directement au bloc opératoire pour un traitement chirurgical en urgence.
Traitement d’une dissection aortique
Le traitement de la majorité des dissections aortiques est chirurgical, d’où la nécessité d’amener, au plus vite, le patient dans un bloc opératoire adapté.
Dans un premier temps en préhospitalier, on s’efforcera de stabiliser rapidement le patient, de traiter une hypertension qui pourrait majorer la dissection, et de soulager la douleur. Puis, une fois le patient amené au bloc opératoire, le traitement spécifique consiste à remplacer la partie de l’aorte endommagée par une prothèse lors d’une chirurgie sous circulation extra-corporelle.

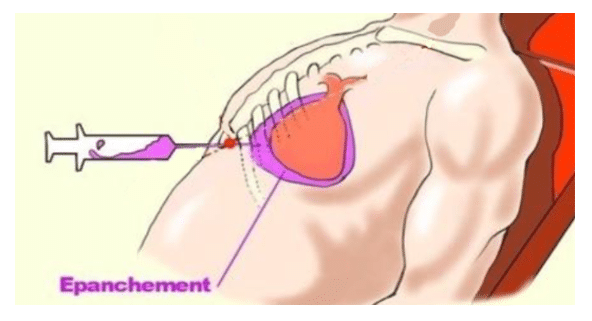
Parfois, quand le patient est extrêmement instable, voire en arrêt cardio-respiratoire, le dernier geste de sauvetage ultime possible est de ponctionner le liquide accumulé dans le péricarde à l’aide d’une aiguille, afin que le cœur puisse retrouver une contractilité efficace. Ce geste reste exceptionnel en préhospitalier.
Et en prompts secours, comment ça se passe ?
Le plus souvent, l’ordre de départ est édité pour douleur thoracique ou malaise, plus rarement pour suspicion de dissection thoracique. Les éléments récupérés lors du bilan sont essentiels pour l’opérateur et le médecin coordinateur.
Parfois le primo-intervenant donne le diagnostic de lui-même, ou bien le médecin l’évoque sur les éléments rapportés.
Le médecin peut alors demander des éléments complémentaires pour pouvoir étoffer sa suspicion : une tension artérielle aux deux bras, la recherche des quatre pouls, une caractérisation précise de la douleur, la présence de signes de mauvaise tolérance, la réalisation d’un ECG, …
L’instinct joue aussi beaucoup. Il n’existe pas de tableau clinique parfait d’une dissection aortique. Quand vous ne « sentez pas un patient », partagez vos impressions avec l’opérateur ou le médecin coordinateur. Y pensez, c’est déjà une grande partie du travail de réflexion qui est faite.