Grands formats — Au quotidien, les sapeurs-pompiers de Paris prennent en charge de multiples détresses, si bien que le secours d’urgence aux personnes constitue, à lui seul, 81% des interventions de la BSPP. Afin d’offrir aux personnels médicaux des outils, matériels et engins toujours plus performants, la Brigade expérimente et innove continuellement. ALLO DIX-HUIT vous présente quatre avancées de la médecine d’urgence : du véhicule léger infirmier (VLI) aux fiches e‑FiBi, en passant par le plasma lyophilisé et la chaîne de survie NRBC. Aperçu de la médecine pré-hospitalière de demain.
Interview du médecin-chef Bertrand Prunet
Le premier VLI de la Brigade
Depuis le 5 novembre dernier, la caserne de Champigny-sur-Marne expérimente le premier VLI. Il a pour objectif d’offrir un niveau de graduation intermédiaire entre le VSAV et l’ambulance de réanimation.

Les équipes de VSAV ont une formation de plus en plus avancée mais doivent parfois faire appel à une AR alors que de nombreuses interventions pourraient être résolues par un infirmier urgentiste.
La mise en œuvre du VLI permet d’affiner le niveau de réponse en fonction de la problématique rencontrée. Par exemple, pour transporter à l’hôpital une victime avec une fracture simple, il est nécessaire de lui administrer des antalgiques sans pour autant faire intervenir une AR. Cette nouveauté apporte une plus grande autonomie aux infirmiers pour exercer cette fonction. Ils peuvent, par exemple, prendre la responsabilité de titrer de la morphine. Le VLI est armé par un conducteur d’ambulance de réanimation et un infirmier de la Brigade qui a déjà une expérience solide sur AR et suivi une formation adaptée notamment sur les dix protocoles infirmiers de soins d’urgence (PISU) qu’il sera amené à rencontrer (voir encadré). En plus d’un rafraichissement des compétences déjà acquises, ils simulent les différents PISU sur un mannequin de haute fidélité. La formation se conclut par deux jours de doublure avec un infirmier titulaire. Actuellement la Brigade compte quatorze infirmiers autorisés à prendre des piquets de VLI.

POURQUOI LA VILLE DE CHAMPIGNY-SUR-MARNE ?
En une vingtaine d’années, la commune s’est davantage urbanisée mais la localisation des AR et UMH est restée inchangée et les demandes ont augmenté. C’était la zone géographique où le délai était le plus long entre la demande d’un moyen médicalisé et son arrivée sur le lieu de l’intervention. À l’issue de ces six mois d’expérimentation, la qualité du service rendu et la pertinence du VLI seront analysées. Si ce niveau de réponse est reconnu, il sera pérennisé.
LES DIX PROTOCOLES INFIRMIERS
DE SOINS D’URGENCE (PISU)
L’infirmier est autorisé à pratiquer seul les gestes et actions définis dans les PISU suivants :
- Prise en charge générale d’une victime
- PISU arrêt cardiaque
- PISU crise convulsive
- PISU hypoglycémie
- PISU antalgie
- PISU crise d’asthme
- PISU anaphylaxie
- PISU hémorragie sévère
- PISU coup de chaleur
- PISU intoxication aux fumées d’incendie
- PISU brûlure grave
L’E‑FIBI À L’ÉPREUVE DU TERRAIN
Bientôt, les fiches bilans sur support papier appartiendront au passé. Les chefs d’agrès seront progressivement amenés à utiliser la fiche bilan électronique directement sur une tablette numérique. Une économie de 400 000 feuilles annuelles mais pas seulement. Au-delà d’une simple transposition de l’actuelle « fiche bil’ » en version dématérialisée, elle est repensée et apporte une réelle plus-value technique. Nous avons suivi en intervention un chef d’agrès participant à l’expérimentation.

Il est 10 heures 36 au centre de secours Nativité quand le sergent Florian Oger reçoit son ordre de départ : « femme, 95 ans, chute, plaie, traumatisme crânien ». Il attrape aussitôt sa radio et sa tablette tactile. Le chef d’agrès est le premier à avoir pu utiliser la fiche bilan électronique. « Le but de l’expérimentation est de critiquer chaque détail. Nous devons faire remonter les points positifs mais surtout pointer les défauts pour les résoudre et la rendre la plus efficace possible ». L’ordre de départ est envoyé directement sur la tablette avec en fond la couleur adaptée aux procédures : blanche, orange ou rouge. La géolocalisation de l’intervention et les engins sur place sont aussi notifiés. Si, par exemple, un deuxième VSAV est demandé, l’équipe aura automatiquement accès à la fiche bilan de la victime à prendre en charge. Dès l’arrivée chez la nonagénaire, les premiers soins lui sont dispensés et le sergent Oger constate une plaie d’une dizaine de centimètres. « Madame, on va vous faire un pansement. Pendant ce temps, je vais remplir ma fiche et on va vous emmener rapidement à l’hôpital Saint-Antoine ».

UN CHEF D’AGRÈS LES MAINS LIBRES
La fille de la victime indique les antécédents et traitements en cours de sa mère. Il suffit au chef d’agrès d’entrer les premières lettres du médicament pour voir s’afficher tous les médicaments enregistrés dans la base de données. Pour rédiger le bilan circonstanciel, le sergent dicte via un logiciel de reconnaissance vocale : « femme de 95 ans voulant ouvrir sa porte à un livreur à fait une chute fortuite de sa hauteur. Pas de signe de traumatisme crânien ». Il aurait pu choisir de l’écrire en tapant sur le clavier tactile ou en écriture manuscrite avec le stylet et automatiquement convertie en caractères typographiques. Il arrive que le centre opérationnel demande des images de la scène ou d’une blessure. Il sera désormais possible de prendre des photographies et de les envoyer directement par le biais de la tablette. Une photo d’une plaie dès l’arrivée des secours peut soulager le patient lors de sa prise en charge hospitalière. En effet, l’infirmier d’accueil et d’orientation (IAO) ou le médecin auront pu se faire une première idée de la blessure sans retirer le pansement et ainsi éviter de manipuler inutilement le patient. Sur un schéma du corps humain et à l’aide du stylet, il sera aussi possible de griser certaines zones de brûlures pour évaluer le pourcentage de la zone affectée. Les bilans spécifiques (arrêt cardiaque, accouchement, etc.) seront également associés. L’e‑FiBi n’est pas une stricte transposition de la fiche bilan papier à une version dématérialisée, elle sera repensée et apportera une réelle valeur ajoutée. Pour contacter la coordination médicale, le gain de temps sera considérable puisqu’il suffira d’appuyer sur le bouton transmettre la décision . En cas de non contact, le document papier du même nom ne sera plus nécessaire. Recopier jusqu’à quatre fois la même fiche est chronophage, avec l’e‑FiBi chaque donnée sera saisie une seule fois. À l’arrivée aux urgences, l’IAO signera l’e‑FiBi sur la tablette et scannera un code faisant apparaître la fiche sur son ordinateur. Le chef d’agrès n’aura plus qu’à presser le bouton rouge pour clôturer la fiche bilan . Il est également prévu de connecter l’e‑FiBi à Adagio Rapports pour faciliter le rapport d’intervention. « Cette fois, nous n’avons pas eu l’occasion d’utiliser le multiparamétrique mais on aurait pu envoyer les constantes directement sur la tablette » confie le sergent Oger, qui continue à prendre des gardes en parallèle de son travail de développement de l’e‑FiBi au bureau médical d’urgence. Lors de précédentes interventions, le sergent a également été convaincu de l’efficacité de l’application de traduction intégrée pour se faire comprendre de victimes ou requérants allophones. Pour l’instant, l’e‑FiBi est expérimentée par certains chefs d’agrès des centres de secours Port-Royal, Nativité, Poissy, Rousseau, Saint-Honoré, Malar et Colombier. Une fois la fiche bilan électronique certifiée, chaque chef d’agrès en sera doté et elle restera en constante évolution pour s’adapter aux nouvelles problématiques de terrain.

L’INFO EN PLUS !
Tant que l’e‑FiBi est en phase expérimentale et non homologuée, les chefs d’agrès doivent doubler avec la « fiche bil’ » classique. En cas de contentieux, c’est encore la version papier qui fait foi.
LE PLASMA LYOPHILISÉ
Le sang est composé de globules rouges, de globules blancs, de plaquettes et de plasma. En cas d’hémorragie, ce dernier permet la coagulation par la formation d’un caillot qui va venir obstruer la brèche.
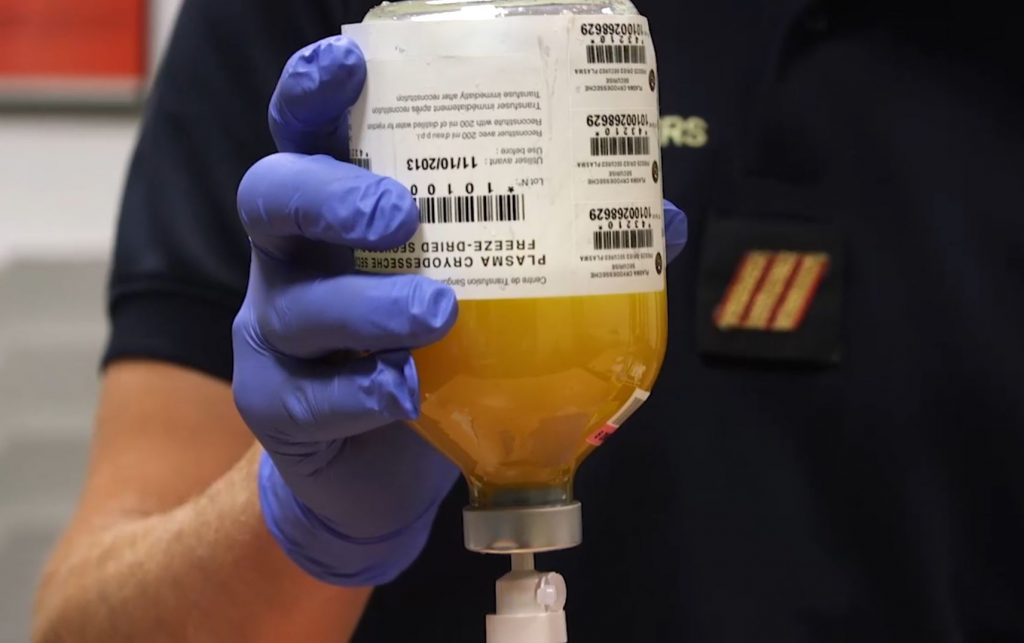
QU’APPORTE LE PLYO EN MÉDECINE PRÉHOSPITALIÈRE ?
Conçu par le centre de transfusion sanguine des armées (CTSA), le PLYO répond à toutes les contraintes opérationnelles liées à la conservation, au transport et à l’administration. Il est indispensable dans le traitement de l’hémorragie grave, que ce soit en métropole ou en opération extérieure. En cas de choc hémorragique, les facteurs de coagulation du plasma chutent rapidement, rendant la seule transfusion de globules rouges insuffisante. L’association d’un flacon de plasma lyophilisé devient alors nécessaire après deux culots de globules rouges.
POUR L’AVENIR ?
Les résultats d’une étude menée à la BSPP, au BMPM et dans certains SAMU de France sont en cours d’analyse. Ils devraient apporter des arguments sur le bénéfice d’une transfusion de PLYO dès la prise en charge préhospitalière. Le plasma lyophilisé trouve sa place en complément du plasma frais congelé, « l’un rapide à mettre en œuvre en attendant l’autre ».

LE SAVIEZ-VOUS ?
Le plasma vient du don, qui repose sur la générosité de chacun. C’est grâce à notre démarche individuelle que chaque jour de nombreuses vies peuvent être sauvées.
Démythifions le NRBC
Le 20 mars 1995 à Tokyo, un acte terroriste a lieu dans le métro. L’attentat au sarin fait douze morts immédiatement et plus de 6 300 blessés (un 13e mort surviendra plus tard). Cet attentat aura de nombreuses répercussions quant à la conduite d’opération à caractère NRBC, notamment par l’élaboration d’un corpus doctrinal national (principalement les circulaires 700 et 800), que la BSPP applique sous l’appellation unique de ” Plan Jaune “. La création du plan jaune en 1995 et d’une compagnie NRBC en 2010, a permis de répondre de manière pertinente aux problématiques liées à ce domaine. Malgré les avancées en matière de conduite d’opérations NRBC, ce type d’intervention est souvent abordée avec encore beaucoup d’appréhension de la part des primo-intervenants. Cette appréhension est principalement due à une méconnaissance des risques NRBC de la part du sapeur-pompier. En France, aujourd’hui encore, aucun service de secours n’a été confronté à une intervention NRBC de grande ampleur dans un contexte d’action terroriste. Pour la BSPP, il est primordial d’être prête à conduire une opération, potentiellement à un seul ou à plusieurs endroits, avec de nombreuses victimes intoxiquées et contaminées par un agent d’origine inconnue.

Préparer au mieux les primo-intervenants pour désacraliser l’intervention NRBC en revenant à des actions essentielles, voilà le leitmotiv des médecins du bureau médical d’urgence (BMU). Afin de répondre au mieux à cet engagement, ils ont proposé le concept de la chaîne de survie NRBC. Ces pictogrammes, basés sur le modèle de la chaîne de l’arrêt cardiaque de Cummins, identifient les actions essentielles à mener dans un ordre bien précis, que ce soit par les primo-intervenants non spécialistes ou par les équipes médicales. Cette chaîne de survie NRBC comprend des maillons clairement identifiés et qui doivent être effectués dans un ordre chronologique précis. Elle doit permettre la prise en charge optimale d’une seule victime, comme du plus grand nombre, dans l’intégration des plans de secours d’un événement à caractère NRBC.
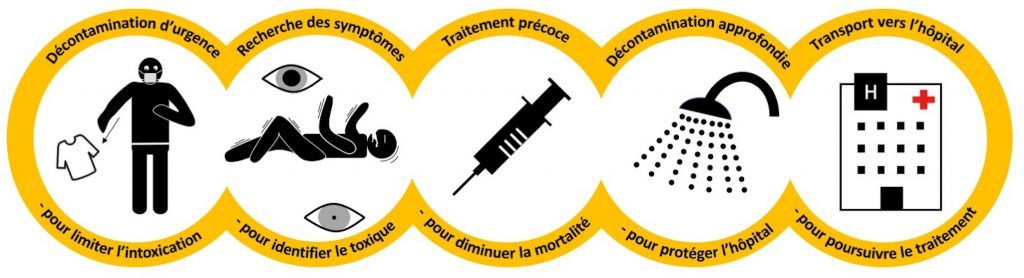
CINQ MAILLONS POUR UNE SEULE CHAÎNE
Le premier maillon est essentiel, il s’agit de la décontamination d’urgence ou décontamination sèche. C’est-à-dire que tous les primo-intervenants, qu’ils soient pompiers, policiers ou même témoins, doivent demander aux victimes de retirer la couche externe de leurs vêtements ainsi que tout liquide ou poudre suspecte pouvant les recouvrir. C’est un élément essentiel qui doit être effectué sans attendre l’arrivée des spécialistes. Lorsque les pompiers arrivent en tenue de feu et ARI, les victimes invalides doivent être extraites et regroupées au sein d’un point de rassemblement des victimes (PRV) afin qu’elles puissent, elles aussi, disposer des mêmes mesures de décontamination. Cela va permettre de limiter au maximum les risques liés à cette contamination ou intoxication. Le deuxième maillon de la chaîne de survie est d’essayer d’identifier le plus rapidement possible l’agent incriminé par la recherche des symptômes cliniques simples que sont : des malaises, des convulsions, des vomissements, des augmentations de sécrétions, l’état des pupilles et des difficultés respiratoires. Même si l’intervention se passe dans une ambiance NRBC, cela ne doit pas empêcher le sauveteur, s’il est en tenue de protection adaptée, d’effectuer les gestes de premier secours habituels comme la mise en PLS d’une personne inconsciente, celle d’un garrot tourniquet s’il y a une présence d’hémorragie ou l’administration d’oxygène s’il y a une détresse respiratoire importante. L’ensemble de ces symptômes cliniques associés aux résultats des appareils de détection des risques chimiques et radiologiques renseigne le commandant des opérations de secours. Ces résultats vont lui permettre d’organiser au mieux sa manœuvre et de prévenir l’ensemble de la chaîne des secours jusqu’aux hôpitaux pour que les personnels puissent se préparer à recevoir des victimes intoxiquées et contaminées. Le troisième maillon est l’administration le plus rapidement possible des antidotes. Tous les médecins, infirmiers et conducteurs d’ambulance de réanimation de la BSPP sont entraînés à travailler en tenue de protection. Une fois protégés, ils vont pouvoir travailler au PRV dans la zone contrôlée pour administrer rapidement les antidotes et les traitements médicamenteux supplémentaires si nécessaire. Si l’agent est persistant, c’est-à-dire s’il s’agit d’un neurotoxique, d’un vésicant ou de poussières radioactives, les victimes seront alors dirigées vers le quatrième maillon qui est la chaîne de décontamination approfondie. Si en revanche l’agent est considéré comme non-persistant, il ne sera pas nécessaire de passer par cette chaîne de décontamination humide. Les victimes pourront alors intégrer le cinquième maillon. Le transport de la victime constitue donc le cinquième et dernier maillon de la chaîne de survie NRBC. Dans tous les cas, que la victime soit passée au préalable par la chaîne de décontamination ou non, le transport vers les hôpitaux devra être effectué avec un maximum de sécurité pour les intervenants en maintenant, par exemple, une ventilation efficace dans l’habitacle du véhicule en roulant fenêtres ouvertes.

SIMPLIFIER AU MAXIMUM
La chaîne de survie NRBC a pour objectif de simplifier au maximum la procédure de prise en charge des victimes intoxiquées ou contaminées par un agent NRBC. Aucun acteur des secours n’a encore été confronté à ce genre de situation. En 1995, à Tokyo, les secours ont été totalement désorganisés par l’aspect NRBC. Les secouristes n’étant pas préparés à une attaque de ce type, ils n’ont pas effectué des gestes simples comme déshabiller les victimes et les maintenir à l’air libre. En conséquence, plus de 6 300 personnes ont été victimes d’une intoxication secondaire qui a été en grande partie faite dans les hôpitaux. Dans le contexte du risque actuel, il ne faut absolument pas considérer le risque NRBC comme une arme de destruction massive mais comme une arme de désorganisation massive. Il est donc essentiel que chaque intervenant, spécialiste ou non, connaisse parfaitement les actions à mener dans ce type de situation et qu’elles soient facilement mémorisables. Il faut bien comprendre que ce qui va sauver les victimes, c’est la décontamination d’urgence, la décontamination approfondie à l’eau et au savon ayant pour but essentiel de protéger les hôpitaux.

L’INFO EN PLUS
Preuve de l’effet innovant de la chaîne de survie NRBC, les médecins du BMU ont rédigé un article qui a été publié dans la revue Critical Care, véritable référence internationale pour les acteurs de la santé dans le monde.
Credits
LTN Claire LEBERTRE
CPL Jean FLYE
1CL Myriam JABALLAH
Photos : CPL Jean-Marc ROBERT — BSSP